Il difetto del setto ventricolare (VSD) è una malformazione cardiaca congenita relativamente comune che può presentarsi con diversi gradi di gravità. In questo articolo esploreremo la natura del VSD, analizzando i diversi tipi, le possibili cause che ne determinano la formazione durante lo sviluppo fetale e i sintomi che possono manifestarsi a seconda delle dimensioni e della posizione del difetto. Scopriremo inoltre le possibili complicanze e le opzioni terapeutiche disponibili per affrontare questa condizione.
Un difetto del setto ventricolare è un foro nella parete che separa le camere inferiori del cuore. Quando questo foro è abbastanza grande, la quantità di sangue che fuoriesce tra le camere può causare danni permanenti al cuore e ai polmoni e aumentare il rischio di infezioni cardiache. La maggior parte dei VSD non causa sintomi e si chiude da sola entro i 6 anni.
Panoramica
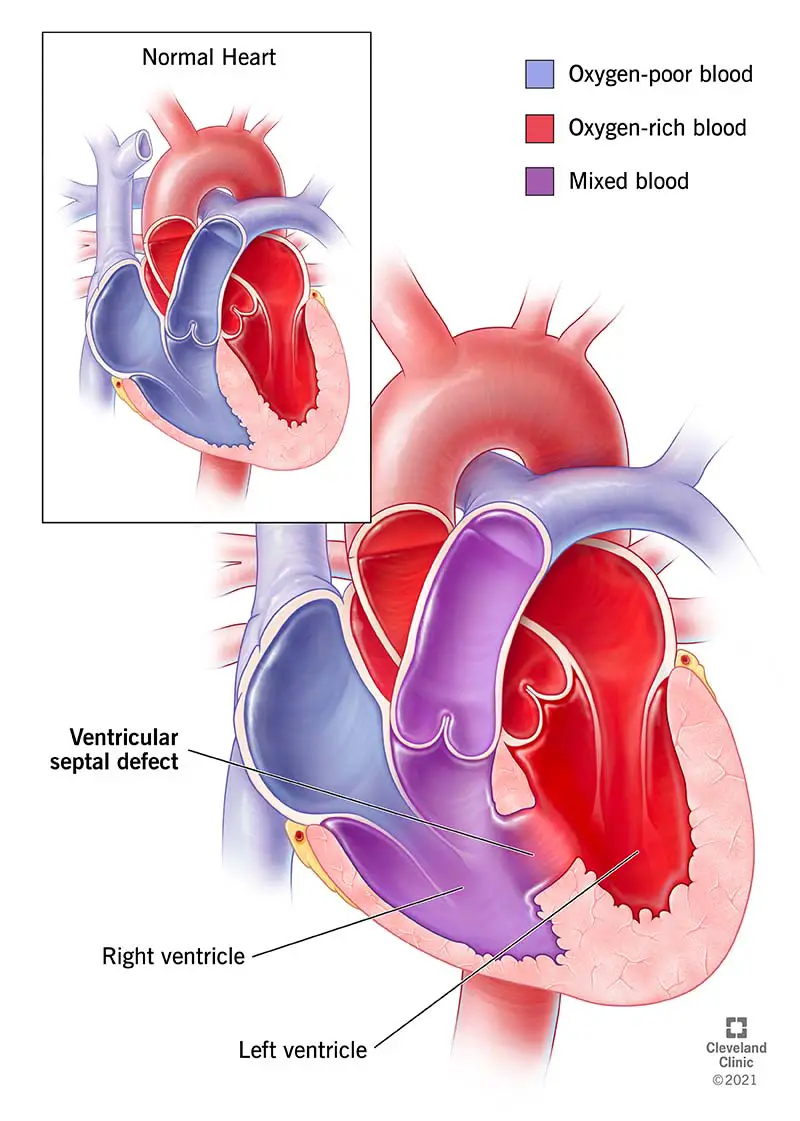
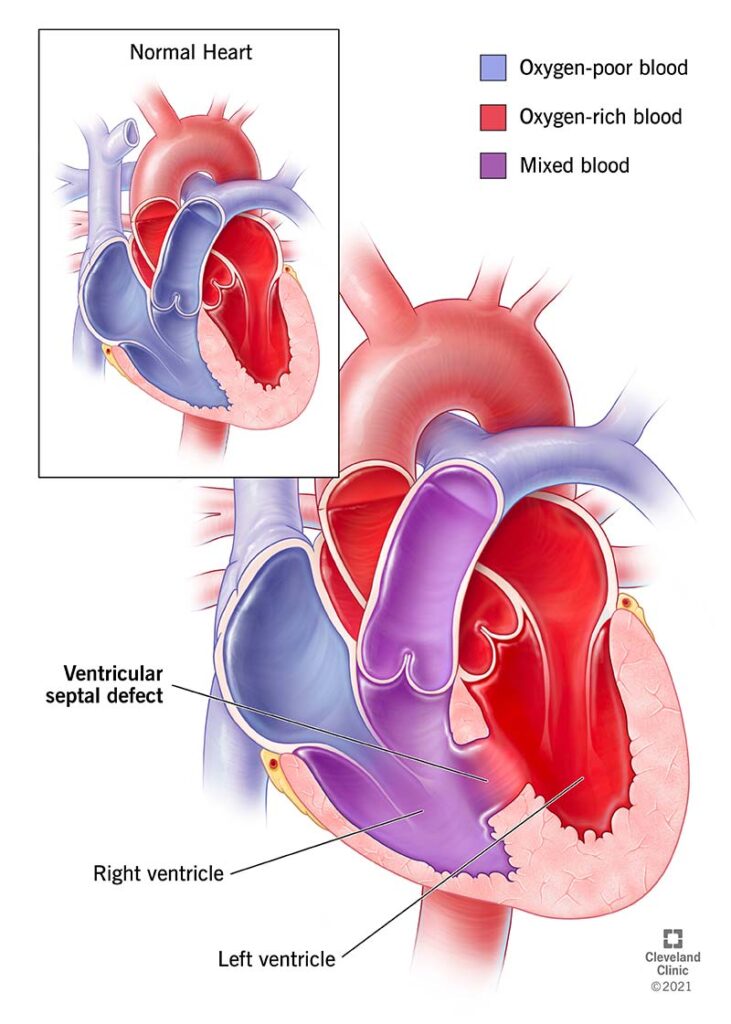
Che cos’è un difetto del setto ventricolare?
Un difetto del setto ventricolare è una condizione in cui si nasce con un foro nella parete tra le due camere inferiori del cuore. Spesso abbreviato in VSD, questa condizione è il difetto cardiaco congenito più comune (il che significa che lo si ha quando si nasce) e spesso si verifica insieme ad altri tipi di problemi o difetti cardiaci. Un piccolo VSD è solitamente minore e ha pochi o nessun sintomo. Tuttavia, un foro più grande potrebbe dover essere riparato per evitare danni permanenti e complicazioni.
Cosa succede nel mio cuore se ho un difetto del setto ventricolare?
Il tuo cuore ha quattro camere. Per pompare il sangue in modo efficiente, le camere devono sigillarsi. Un VSD è una perdita che interrompe questa efficiente capacità di pompaggio.
In circostanze normali, il ventricolo destro pompa il sangue povero di ossigeno appena arrivato dal tuo corpo fuori dal tuo cuore e nei tuoi polmoni in modo che il sangue possa raccogliere ossigeno. Il sangue quindi ritorna al cuore e la sua ultima fermata nel cuore è il ventricolo sinistro, che pompa sangue ricco di ossigeno in tutto il tuo corpo.
Un VSD è un potenziale problema perché può agire come uno shunt (una connessione) tra le due camere inferiori del cuore, il ventricolo sinistro e il ventricolo destro. Poiché la pressione nel ventricolo sinistro è più alta della pressione nel ventricolo destro, il sangue ricco di ossigeno si mescola con il sangue povero di ossigeno nel ventricolo destro e poi va ai polmoni. Ciò porta a sangue extra nei polmoni che può causare gravi problemi.
Chi è interessato?
Quasi tutti i VSD sono presenti alla nascita. Una diagnosi di VSD avviene molto probabilmente durante l’infanzia, sebbene anche gli adulti possano ricevere questa diagnosi. Tuttavia, ciò accade solo nel 10% o meno dei casi. È anche leggermente più probabile che si verifichi nei neonati prematuri e nei neonati con determinate condizioni genetiche.
In casi molto rari, un infarto può creare un buco tra i ventricoli e creare un VSD. Sebbene questo tipo di VSD, a volte chiamato rottura del setto ventricolare (VSR), sia tecnicamente un effetto collaterale, è comunque un problema pericoloso che deve essere riparato.
Quanto è comune questa condizione?
Il VSD si verifica in circa un terzo dell’1% di tutti i neonati. Tuttavia, una diagnosi di VSD negli adulti è molto meno probabile perché il difetto si chiude da solo durante l’infanzia nel 90% dei casi.
I VSD che sono un effetto collaterale di un infarto sono estremamente rari, soprattutto a causa dei moderni metodi di trattamento dell’infarto. Oggi, si verificano in meno dell’1% di tutti gli infarti.
Quali sono i diversi tipi di VSD?
Esistono quattro tipi principali di VSD, che differiscono nella loro posizione e nella struttura del foro (o dei fori). I tipi di VSD sono:
- Membranoso: Questo è il tipo più comune di VSD e costituisce circa l’80% dei casi. Questi VSD si verificano nella sezione superiore della parete tra i ventricoli.
- Muscolare: Rappresentano circa il 20% dei difetti del setto interventricolare nei neonati e spesso il difetto è costituito da più di un foro.
- Ingresso: Questo è un foro che si verifica appena sotto la valvola tricuspide nel ventricolo destro e la valvola mitrale nel ventricolo sinistro. Ciò significa che quando il sangue entra nei ventricoli, deve passare attraverso un VSD che collega le due camere.
- Uscita (conoventricolare): Questo tipo di VSD crea un foro appena prima della valvola polmonare nel ventricolo destro e appena prima della valvola aortica nel ventricolo sinistro, collegando le due camere. Ciò significa che il sangue deve passare attraverso il VSD nel suo percorso attraverso entrambe le valvole.
In che modo questa condizione influisce sul mio corpo?
Nella maggior parte dei casi, il VSD non causa sintomi perché il foro non è abbastanza grande da causare problemi. Tuttavia, nei casi in cui il foro è abbastanza grande (o se ci sono più fori), può causare problemi con la fuoriuscita di sangue tra le due camere invece di circolare attraverso il cuore nell’ordine corretto.
Questa perdita rende meno efficienti gli sforzi di pompaggio del tuo cuore, anche se se la perdita è più piccola, potrebbe non essere sufficiente a causare sintomi o problemi. Tuttavia, il tuo cuore deve pompare più forte per compensare il flusso sanguigno ridotto quando la perdita è più grande. Quando il tuo cuore lavora più duramente in questo modo a lungo termine, può causare sintomi e problemi al cuore e ai polmoni che possono diventare gravi.
Dimensioni ed effetti del VSD
Le dimensioni dei VSD variano da piccole a grandi, e la dimensione influisce sugli effetti, se presenti, che il VSD causerà.
- Piccolo (diametro pari o inferiore a 3 mm): La maggior parte dei VSD rientra in questa categoria e non causa sintomi. Circa nove su 10 di questo tipo si chiudono da soli entro i 6 anni di età del bambino. L’intervento chirurgico è raro.
- Moderato (diametro 3-5 mm): Questi VSD di solito non causano sintomi. Se non causano sintomi o problemi in altre parti del cuore e dei polmoni, di solito si consiglia di ritardare l’intervento chirurgico perché alcuni si chiudono anche da soli.
- Grandi (diametro 6-10 mm): Questi VSD spesso richiedono un intervento chirurgico (la tempistica dell’intervento può variare leggermente). La riparazione di un VSD di grandi dimensioni prima dei 2 anni può prevenire danni al cuore e ai polmoni. Senza la riparazione prima dei 2 anni, il danno diventa permanente e peggiora nel tempo.
Quando un VSD moderato o grande non viene trattato in tempo, può svilupparsi la sindrome di Eisenmenger. Questa è una condizione in cui un danno a lungo termine ai vasi sanguigni nei polmoni spinge il sangue povero di ossigeno dal ventricolo destro attraverso un VSD grande e nel ventricolo sinistro. Ciò significa che parte del sangue pompato nel corpo non contiene abbastanza ossigeno. Ciò causa una carenza generale di ossigeno in tutto il corpo. Questa condizione è in genere grave e può avere conseguenze importanti sulla vita di una persona e sulle attività a cui può partecipare.
Il ventricolo sinistro ha una maggiore forza di pompaggio rispetto al destro, il che significa che può forzare il sangue nel ventricolo destro. Il ventricolo destro non riesce a spingere indietro il sangue in eccesso, quindi il sangue in eccesso viene pompato nei polmoni. Ciò esercita troppa pressione sui vasi sanguigni polmonari e li danneggia. Nel tempo, il danno nei vasi sanguigni polmonari inizia a forzare la perdita nel cuore a invertire la direzione, forzando il sangue povero di ossigeno dal ventricolo destro a quello sinistro.
Una volta che la direzione della perdita si inverte, il danno è permanente e riparare il foro causerà insufficienza cardiaca destra. La riparazione chirurgica di un VSD moderato o grande prima dei 2 anni è fondamentale per prevenire danni permanenti e lo sviluppo della sindrome di Eisenmenger.
Sintomi e cause
Quali sono i sintomi?
Nei neonati, il VSD moderato-grande causa sintomi che assomigliano a quelli dell’insufficienza cardiaca. Questi includono:
- Mancanza di respiro, inclusa respirazione accelerata o difficoltà a respirare.
- Sudorazione o affaticamento durante l’allattamento.
- Ritardo nella crescita (lento aumento di peso).
- Frequenti infezioni respiratorie.
Nei bambini più grandi e negli adulti, la VSD può causare quanto segue:
- Sentirsi facilmente stanchi o senza fiato durante l’attività fisica.
- Rischio leggermente più elevato di infiammazione cardiaca causata da infezioni.
- Dopo lo sviluppo della sindrome di Eisenmenger, si può verificare un forte pallore della pelle o una tinta bluastra della pelle e delle labbra (una condizione chiamata cianosi).
Quali sono le cause di questa condizione?
Il VSD presente alla nascita non ha attualmente cause note. Tuttavia, a volte si verifica insieme ad altri difetti cardiaci, condizioni cardiache o disturbi genetici. Anche assumere determinati farmaci anticonvulsivanti (valproato di sodio e fenitoina) o bere alcolici durante la gravidanza può aumentare il rischio che il bambino sviluppi un VSD. Tuttavia, saranno necessarie ulteriori ricerche per confermare se queste sono cause certe.
L’unica causa nota di VSD è quando si manifesta come raro effetto collaterale di un infarto.
Diagnosi e test
Come viene diagnosticata?
Un medico può diagnosticare un VSD, soprattutto quando è di dimensioni moderate o grandi, basandosi su una combinazione di sintomi, un esame fisico e test di imaging. Un VSD minore può passare inosservato quando il foro è troppo piccolo per causare segni o sintomi.
Un esame fisico è uno dei modi più comuni in cui un medico scopre un VSD. Questo perché un VSD, quando è abbastanza grande, provoca un suono chiamato soffio cardiaco che il medico può sentire quando ascolta il tuo cuore con uno stetoscopio. È persino possibile stimare la dimensione del difetto dal suono di un soffio.
Quali esami verranno effettuati per diagnosticare questa condizione?
Altri test che aiutano a diagnosticare il VSD includono i seguenti test di imaging:
- Ecocardiogramma: Questo test invia onde sonore ad altissima frequenza attraverso il tuo corpo da un dispositivo tenuto contro la pelle del tuo torace. Quelle onde sonore creano un’immagine dell’interno e dell’esterno del cuore. A seconda delle dimensioni del VSD e della sua posizione esatta, è probabile che sia visibile su un ecocardiogramma. Questo test è anche indolore e richiede solo pochi minuti per essere completato.
- Elettrocardiogramma (ECG o EKG): Questo test utilizza più sensori attaccati alla pelle del torace per rilevare l’attività elettrica del cuore. Tale attività appare come un’onda su una stampa o un display digitale affinché un operatore sanitario possa esaminarla e interpretarla. Nel tempo, la struttura del cuore può cambiare a causa di un VSD. Quando la struttura cambia, cambia anche il modello elettrico. Tuttavia, questo test sarà spesso normale se il VSD non è abbastanza grande o se il cuore non ha iniziato a cambiare forma.
- Radiografia del torace o del cuore: Quando un VSD è abbastanza grande, causerà un cambiamento nella struttura del tuo cuore. Tale cambiamento è visibile su alcuni tipi di radiografie del torace o del cuore. In alcuni casi, comporta anche l’iniezione di una sostanza nel sangue che è facilmente visibile sulle radiografie, che consente agli operatori sanitari di vedere qualsiasi circolazione sanguigna insolita che indichi un VSD o un altro problema.
- Tomografia computerizzata (TC): Questo test utilizza un computer per elaborare le immagini radiografiche in un’immagine tridimensionale dell’interno del cuore. Come con una radiografia del torace o del cuore, una sostanza iniettabile altamente visibile in una TAC può aiutare.
- Cateterizzazione cardiaca: Questa procedura utilizza un catetere per osservare il cuore dall’interno. Uno specialista inserisce il dispositivo in un vaso sanguigno principale, solitamente uno vicino alla parte superiore della coscia, e poi lo fa passare fino al cuore. Una volta all’interno del cuore, può aiutare a individuare le dimensioni e la posizione di eventuali problemi come un VSD. Il motivo più probabile per utilizzare questo test è quando un operatore sanitario sospetta un danno ai vasi sanguigni nei polmoni.
Gestione e trattamento
Come si cura ed esiste una cura?
La maggior parte dei VSD sono troppo piccoli per causare qualsiasi tipo di problema e probabilmente si chiuderanno da soli entro i 6 anni. In quei casi, è probabile che un operatore sanitario sconsigli l’intervento chirurgico, consigli di monitorare i sintomi e di vedere se il difetto si chiude in modo indipendente. Quando i VSD sono di dimensioni moderate o più grandi, il medico probabilmente consiglierà di riparare il VSD chiudendo il foro.
I due metodi principali per riparare un VSD sono:
- Chirurgia: Il modo più affidabile per chiudere un VSD è rattopparlo chirurgicamente. Per farlo, un chirurgo cardiaco (cardiologo) opererà e rattopperà o chiuderà il foro. A seconda delle dimensioni e della posizione del foro, potrebbe essere semplice come suturare il foro. In altri casi, potrebbe comportare una toppa realizzata in materiale sintetico o un innesto del tuo stesso tessuto.
- Procedure transcatetere: Come il cateterismo cardiaco, queste procedure utilizzano un approccio transcatetere (basato su catetere) per accedere al cuore tramite un’arteria principale. Una volta che il dispositivo catetere raggiunge il difetto, può posizionare un dispositivo specializzato chiamato occlusore e tappare il foro. Questi dispositivi sono in genere realizzati con una struttura a maglie ricoperta di materiale sintetico.
In entrambi i casi sopra citati, il tessuto cardiaco crescerà sopra e attorno al cerotto o al dispositivo di occlusione. Alla fine, il cerotto o il dispositivo dovrebbero diventare parte della parete cardiaca tra i ventricoli.
Nei casi in cui un neonato o un bambino è sottopeso o non cresce al ritmo previsto, il suo medico potrebbe raccomandare misure speciali per aiutarlo ad assumere abbastanza nutrimento. Ciò potrebbe includere una dieta speciale o persino un sondino per l’alimentazione.
Quali farmaci/trattamenti vengono utilizzati?
I farmaci possono trattare i sintomi di un VSD prima dell’intervento chirurgico o se è probabile che il VSD si chiuda da solo nel tempo. I farmaci comuni per il VSD sono spesso gli stessi di quelli che trattano l’insufficienza cardiaca. Includono:
- Diuretici: Questi farmaci aumentano la quantità di liquidi che i reni rimuovono dal corpo. Questo è utile quando il liquido si accumula attorno al cuore, un effetto comune dell’insufficienza cardiaca. Questi farmaci possono farti urinare (fare pipì) più spesso.
- Farmaci per l’insufficienza cardiaca: Questi farmaci aiutano a controllare la forza e la tempistica dei battiti cardiaci. Un esempio è la digossina, un farmaco comune nel trattamento dell’insufficienza cardiaca che è utile anche per il VSD.
Quali sono le possibili complicazioni o effetti collaterali dei trattamenti?
In generale, il tuo medico è la persona più adatta a spiegare i potenziali rischi, complicazioni ed effetti collaterali possibili con un VSD o procedure e trattamenti correlati. Ciò è particolarmente vero per qualsiasi farmaco raccomandato.
Gli effetti collaterali o le complicazioni più comuni derivanti da interventi chirurgici o procedure transcatetere per un VSD includono:
- Sanguinamento.
- Infezioni, in particolare infezioni cardiache, nei primi sei mesi dopo l’intervento chirurgico.
- Rottura delle valvole cardiache vicine, con conseguente perdita di sangue.
- Problemi del ritmo cardiaco (aritmie e blocchi cardiaci), che potrebbero richiedere l’impianto di un pacemaker o un trattamento farmacologico a tempo indeterminato.
- Intervento chirurgico di controllo per chiudere un foro ricorrente.
Quanto tempo dopo il trattamento mi sentirò meglio e quanto tempo ci vorrà per riprendermi?
Il recupero dalla riparazione di un VSD dipende dal metodo utilizzato. Le procedure transcatetere hanno tempi di recupero più brevi, con tempi di recupero misurati in giorni o settimane. Gli interventi chirurgici hanno tempi di recupero più lunghi, misurati in settimane o mesi. I sintomi di un VSD solitamente diminuiscono o scompaiono dopo l’intervento chirurgico o le riparazioni transcatetere.
Prevenzione
Come posso prevenire questa condizione o ridurre il rischio?
Poiché non ci sono cause note per il VSD, la prevenzione non è solitamente possibile. Tuttavia, puoi ridurre il rischio evitando l’uso di alcol e di alcuni farmaci anticonvulsivanti durante la gravidanza.
Prospettive / Prognosi
Cosa posso aspettarmi se soffro di questa patologia?
La maggior parte degli adulti con un VSD non ne è a conoscenza perché non è abbastanza grande da causare problemi. Tuttavia, più grande è il VSD, più è probabile che influenzi il modo in cui vivi la tua vita, soprattutto se non viene riparato.
Quanto dura un VSD?
Circa il 90% dei VSD si chiuderà da solo entro i 6 anni di età. La maggior parte del restante 10% dei VSD si chiuderà entro i 20 anni. Tuttavia, è improbabile che un VSD si chiuda da solo dopo tale età.
Un adulto affetto da VSD ne soffrirà per il resto della vita, a meno che non si sottoponga a una procedura per ripararlo.
Quali sono le prospettive per questa condizione?
La maggior parte delle persone con un VSD ha la stessa aspettativa di vita di chi non ne ha uno. Ciò è particolarmente vero se il difetto si chiude da solo.
In caso di VSD moderato o grande, la riparazione del foro è solitamente sufficiente a prevenire la sindrome di Eisenmenger e i problemi correlati. In rari casi, diventa necessario un intervento chirurgico di follow-up per chiudere nuove perdite attorno alla riparazione. Sfortunatamente, la maggior parte delle persone con VSD moderato o grande, anche se riparato, hanno maggiori probabilità di avere un’aspettativa di vita inferiore, soprattutto se il VSD non è stato riparato precocemente.
Per le persone che hanno un VSD non riparato, circa l’87% di loro sarà vivo 25 anni dopo la diagnosi. Tuttavia, la dimensione del VSD ha un effetto importante sulle probabilità di sopravvivenza.
- Piccolo: È improbabile che i VSD di piccole dimensioni abbiano un impatto importante sulla tua vita. In generale, il 96% delle persone con un piccolo difetto non riparato vive più di 25 anni dopo la diagnosi.
- Moderare:I tassi di sopravvivenza per le persone con VSD moderati non riparati sono leggermente inferiori, con circa l’86% di loro che sopravvive almeno 25 anni dopo la diagnosi.
- Grande: I tassi di sopravvivenza per le persone con un VSD grande non riparato sono molto più bassi. Solo circa il 61% di questi individui è ancora vivo 25 anni dopo la diagnosi.
Le persone che sviluppano la sindrome di Eisenmenger da un VSD moderato o grande tendono ad avere le peggiori prospettive di sopravvivenza. Solo circa il 42% di questi individui sarà vivo almeno 25 anni dopo la diagnosi di VSD. Tuttavia, i progressi della medicina moderna stanno migliorando le prospettive per gli individui con questa condizione e alcuni vivono fino a 70 anni.
Vivere con
Come posso prendermi cura di me stesso e gestire i miei sintomi?
In generale, dovresti chiedere al tuo medico curante una guida su come gestire i tuoi sintomi e prenderti cura di te stesso. I suoi consigli saranno più adatti a te perché possono vedere il quadro generale della tua salute e della tua situazione medica e adattare di conseguenza la guida che ti danno.
Se hai sintomi dovuti a un VSD, il tuo medico probabilmente ti consiglierà di riposare ed evitare troppa attività fisica o qualsiasi attività che metta a dura prova il tuo cuore. Ciò è particolarmente vero se hai la sindrome di Eisenmenger correlata a un VSD non trattato. Dovresti anche assicurarti di assumere i farmaci esattamente come indicato e cambiare o interrompere l’assunzione di farmaci solo se hai parlato con il tuo medico e lui ha confermato che è sicuro farlo.
Quando dovrei consultare il mio medico?
Quando non si conosce un VSD
Se il tuo neonato non è affetto da VSD, dovresti parlarne con il suo medico se noti uno dei seguenti sintomi:
- Crescita o aumento di peso più lenti del previsto.
- Sudare o stancarsi durante l’allattamento.
- Se sono molto agitati o mostrano segni di difficoltà respiratorie.
- Se soffrono di frequenti infezioni respiratorie.
Se sei un adulto e non sai di avere un VSD, dovresti parlarne con il tuo medico se noti di stancarti facilmente o di avere il fiato corto quando sei fisicamente attivo, o se sei spesso pallido o noti una colorazione bluastra sulla punta delle dita o sulle labbra.
Quando si è a conoscenza di un VSD
Se il tuo bambino ha un VSD, il suo medico può consigliarti sui potenziali segni e sintomi di problemi correlati al VSD. In generale, cerca gli stessi sintomi del VSD descritti sopra. Dovresti anche parlare con il suo medico se noti cambiamenti improvvisi o insoliti nei suoi sintomi esistenti.
Se hai un VSD, dovresti anche parlare con il tuo medico curante se hai cambiamenti improvvisi nei sintomi. Dovresti anche parlare con un medico curante della tua condizione prima di sottoporti a qualsiasi intervento chirurgico o cura odontoiatrica per assicurarti che sia a conoscenza della tua condizione.
Quando dovrei andare al pronto soccorso?
Il tuo medico o il medico che si prende cura di tuo figlio può spiegarti quando dovresti ricevere cure mediche di emergenza per sintomi che sono o potrebbero essere correlati a un VSD. In generale, dovresti andare al pronto soccorso se tu o tuo figlio avete difficoltà a respirare o qualsiasi segno di cianosi (pelle, labbra o unghie pallide o bluastre).
Se tu o tuo figlio avete un difetto del setto ventricolare, è normale sentirsi preoccupati, ansiosi o persino spaventati. Se stai affrontando questo tipo di sentimenti, è una buona idea parlare con il tuo medico o con il medico che si prende cura di tuo figlio. Possono aiutarti a comprendere meglio la condizione e cosa aspettarti. Ancora più importante, possono aiutarti a trovare modi per trattare questa condizione, prevenire complicazioni e ridurre al minimo il modo in cui influisce sulla tua vita o su quella di tuo figlio.
In conclusione, il difetto del setto ventricolare è una patologia cardiaca congenita con diversi livelli di gravità. La maggior parte dei VSD di piccole dimensioni si chiudono spontaneamente, mentre quelli più grandi possono richiedere un intervento chirurgico. Riconoscere i sintomi come difficoltà respiratorie, scarsa crescita e infezioni polmonari frequenti è fondamentale per una diagnosi precoce e un trattamento adeguato, garantendo una buona qualità di vita ai pazienti affetti da questa condizione.
Potresti essere interessato:
5 miti a cui non dovresti credere sugli impianti cocleari
Esercizi per l’artrite per alleviare il dolore articolare
5 passaggi per aiutare a prevenire problemi digestivi con l’avanzare dell’età
5 modi per offrire supporto quando il tuo coniuge è depresso
6 motivi per cui i farmaci per la pressione sanguigna non funzionano
5 esercizi di rilassamento da provare
9 sintomi a cui tutti i sopravvissuti al cancro dovrebbero prestare attenzione
L’alcol può causare lo sviluppo di battiti cardiaci irregolari