L’istiocitosi a cellule di Langerhans (LCH) è una malattia rara e complessa che coinvolge la proliferazione anomala delle cellule di Langerhans, un tipo di cellula immunitaria presente in diversi tessuti.
Questa patologia può manifestarsi in diverse forme, con un ampio spettro di gravità, da lesioni ossee localizzate a un coinvolgimento multisistemico potenzialmente letale.
Le cause dell’LCH rimangono ancora in gran parte sconosciute, sebbene si sospetti un’origine sia immunitaria che neoplastica.
La diagnosi precoce e un trattamento tempestivo sono fondamentali per migliorare la prognosi e la qualità di vita dei pazienti affetti da questa rara patologia.
L’istiocitosi a cellule di Langerhans è una rara malattia che si verifica quando un tipo di cellula del sistema immunitario chiamata cellule di Langerhans si accumula nel corpo del bambino. Quando queste cellule si accumulano, possono causare danni ai tessuti e la formazione di tumori. Le prospettive per la malattia dipendono da dove le cellule colpiscono il corpo del bambino.
Panoramica
Che cos’è l’istiocitosi a cellule di Langerhans?
L’istiocitosi a cellule di Langerhans (LCH) è una malattia rara che colpisce principalmente neonati e bambini. La malattia si verifica quando le cellule del sistema immunitario chiamate cellule di Langerhans si accumulano nel corpo del bambino. Le cellule di Langerhans sono un tipo di globuli bianchi che aiutano il sistema immunitario del bambino a combattere le infezioni.
Il tuo bambino ha cellule di Langerhans in tutto il corpo, specialmente nella pelle, nei polmoni, nei linfonodi, nel midollo osseo, nella milza e nel fegato. Quando si verifica un accumulo di queste cellule, può danneggiare i tessuti del tuo bambino e causare lesioni in uno o più punti del suo corpo.
La prognosi dell’istiocitosi a cellule di Langerhans è ampia, ma in generale è buona. Per molti bambini con LCH, la malattia scompare con un trattamento appropriato. Infatti, potrebbe scomparire da sola, soprattutto se si verifica solo nella pelle del bambino. Ma quando la LCH colpisce il midollo osseo, la milza o il fegato del bambino, la malattia potrebbe richiedere una terapia intensiva.
L’istiocitosi a cellule di Langerhans è un cancro?
Molti ricercatori considerano l’istiocitosi a cellule di Langerhans un tipo di neoplasia. Ma alcuni hanno iniziato a considerarla una malattia infiammatoria. Gli operatori sanitari che curano il cancro e le malattie del sangue (oncologi) curano anche l’istiocitosi a cellule di Langerhans. A volte, gli oncologi usano terapie contro il cancro come la chemioterapia per curare la condizione.
Chi è colpito dall’istiocitosi a cellule di Langerhans?
La maggior parte dei casi di LCH colpisce neonati e bambini di età compresa tra 1 e 15 anni. L’istiocitosi a cellule di Langerhans negli adulti è rara, ma può verificarsi.
Quanto è comune questa condizione?
L’istiocitosi a cellule di Langerhans colpisce da 1 a 2 neonati su 1 milione ogni anno. Colpisce circa 5 bambini su 1 milione di età inferiore o uguale a 15 anni ogni anno.
Sintomi e cause
Quali sono i sintomi dell’istiocitosi a cellule di Langerhans?
L’istiocitosi a cellule di Langerhans varia molto da persona a persona. Può interessare solo una parte del corpo del bambino o molti siti diversi. Quindi, i sintomi dell’istiocitosi a cellule di Langerhans variano a seconda della parte del corpo del bambino interessata.
Ossa
In circa l’80% dei bambini con LCH, si sviluppano una o più lesioni nelle ossa. Ciò può causare gonfiore o un nodulo su un osso come il cranio, l’orbita oculare, l’osso dell’orecchio, la mascella, le braccia, le gambe, la colonna vertebrale, i fianchi o le costole del bambino. Il gonfiore può essere doloroso o meno. Ulteriori sintomi che interessano le ossa possono includere:
- Mal di testa.
- Dolore al collo o alla schiena.
- Fratture.
- Difficoltà a camminare.
- Zoppicando.
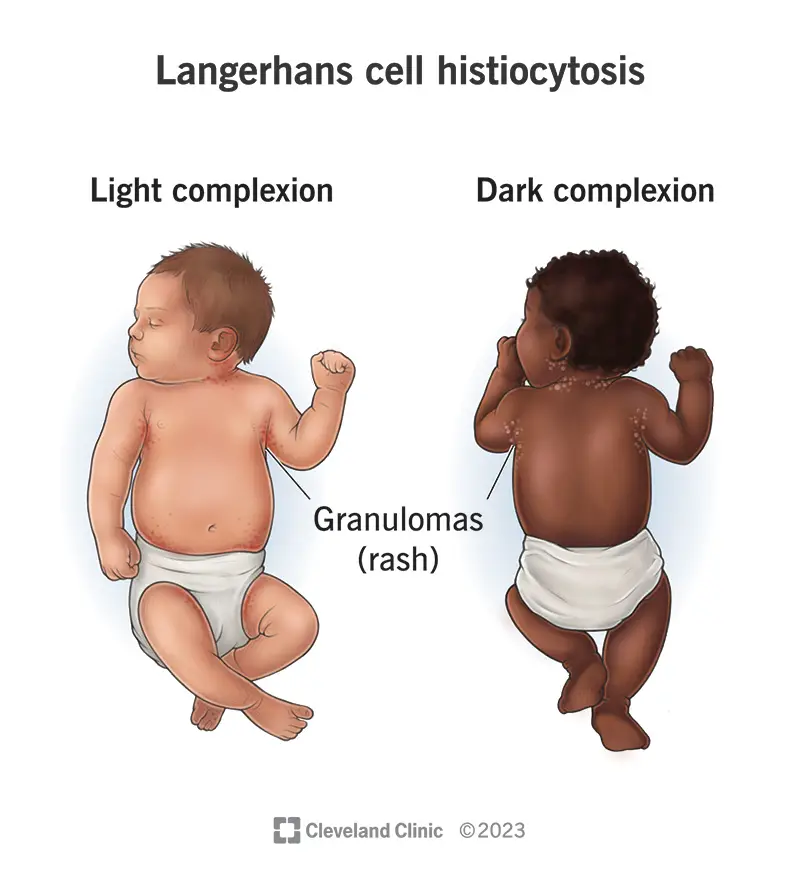
Pelle
I sintomi cutanei dell’istiocitosi a cellule di Langerhans includono in genere un’eruzione cutanea. Nei neonati, potrebbe trattarsi di un’eruzione cutanea sul cuoio capelluto che assomiglia alla crosta lattea. Nei bambini e negli adulti, un’eruzione cutanea squamosa potrebbe assomigliare alla forfora. Le eruzioni cutanee potrebbero comparire su altre parti del corpo del bambino ed essere doloranti, dolorose o pruriginose. Il bambino potrebbe avere vesciche trasudanti. Altre aree del corpo che potrebbero essere interessate includono:
- Inguine.
- Braccia.
- Ascelle.
- Addome.
- Indietro.
- Petto.
Inoltre, potresti notare uno scolorimento o un indurimento delle unghie del tuo bambino, oppure potrebbero cadere.
Bocca
I sintomi dell’istiocitosi a cellule di Langerhans che possono interessare la bocca del bambino includono:
- Denti allentati o che cadono.
- Denti irregolari.
- Gengive gonfie.
- Piaghe sulle labbra, sulla lingua, all’interno delle guance o sul palato.
Fegato o milza
I sintomi dell’LCH che possono interessare il fegato e/o la milza del bambino includono:
- Gonfiore dell’addome dovuto all’ingrossamento del fegato e/o della milza.
- Ingiallimento della pelle e del bianco degli occhi (ittero).
- Prurito.
- Fatica.
- Facilità di formazione di lividi e/o sanguinamento.
Midollo osseo
I segni di LCH che possono interessare il midollo osseo del bambino includono:
- Anemia, pallore, affaticamento e diminuzione dell’appetito dovuti alla carenza di globuli rossi.
- Frequenti infezioni e febbri dovute alla carenza di globuli bianchi.
- Facilità di formazione di lividi e/o sanguinamento a causa della carenza di piastrine (cellule della coagulazione).
Sistema endocrino (ormoni)
L’istiocitosi a cellule di Langerhans può colpire il sistema endocrino del tuo bambino, inclusa la ghiandola pituitaria e la ghiandola tiroidea. I sintomi che possono colpire queste ghiandole includono:
- Ghiandola pituitaria: Sete eccessiva (polidipsia) e minzione frequente dovute a diabete insipido, crescita lenta, pubertà precoce o tardiva e aumento di peso.
- Ghiandola tiroidea: Tiroide ingrossata, segni di ipotiroidismo e difficoltà respiratorie.
Orecchie
I sintomi dell’LCH che possono colpire le orecchie del bambino includono:
- Infezioni croniche.
- Secrezione dal condotto uditivo.
- Arrossamento.
- Eruzione cutanea pruriginosa.
- Mal d’orecchie.
- Perdita dell’udito.
Occhi
I segni dell’istiocitosi a cellule di Langerhans che possono interessare gli occhi del bambino includono:
- Occhi sporgenti.
- Gonfiore sopra gli occhi.
- Problemi di vista.
Linfonodi
I segni di LCH che possono interessare i linfonodi del bambino includono:
- Linfonodi ingrossati e dolenti nel collo, nelle ascelle e/o nell’inguine.
Sistema nervoso centrale
I sintomi dell’LCH che possono interessare il cervello e/o il midollo spinale (sistema nervoso centrale) del bambino includono:
- Mal di testa.
- Vertigini.
- Vomito.
- Sete eccessiva.
- Minzione frequente.
- Difficoltà a camminare.
- Perdita di equilibrio.
- Movimenti corporei non coordinati (atassia).
- Difficoltà a parlare o a vedere.
- Convulsioni.
- Cambiamenti nel comportamento e/o nella memoria.
Polmoni
L’istiocitosi a cellule di Langerhans polmonare è più diffusa negli adulti. Le persone che fumano hanno un rischio maggiore di sviluppare LCH polmonare. I segni di LCH nei polmoni includono:
- Dolore al petto.
- Tosse secca.
- Respirazione difficoltosa.
- Tossendo sangue.
- Collasso polmonare (pneumotorace).
Tratto gastrointestinale
I sintomi dell’istiocitosi a cellule di Langerhans che possono interessare lo stomaco, l’intestino e/o il colon del bambino possono includere:
- Dolore addominale.
- Vomito.
- Diarrea.
- Cacca (feci) sanguinolenta.
- Ritardo della crescita dovuto a scarsa nutrizione.
Poiché la causa di questi sintomi potrebbe essere un’altra condizione non correlata all’istiocitosi a cellule di Langerhans, è importante rivolgersi al medico per ricevere una diagnosi accurata.
Quali sono le cause dell’istiocitosi a cellule di Langerhans?
In circa la metà delle persone con LCH, una mutazione somatica nel BRAF gene causa la condizione. Una mutazione somatica è un cambiamento che avviene in alcune cellule dopo il concepimento. (Non si ereditano queste mutazioni, si verificano casualmente in un feto in via di sviluppo.)
IL BRAF gene è responsabile della produzione di una proteina che controlla la crescita e lo sviluppo delle cellule. Normalmente, questa proteina può essere attivata e disattivata in risposta a segnali chimici. Una mutazione in questo gene fa sì che la proteina rimanga bloccata nella posizione “on”, il che fa sì che troppe cellule LCH crescano e si dividano. Ciò può causare danni ai tessuti e la formazione di tumori.
Gli scienziati hanno scoperto mutazioni in altri geni che possono portare alla malattia. Tra questi rientrano: MAPPA2K1, RAS E ARAF geni. Alcuni ricercatori ritengono che anche altri fattori, come le tossine ambientali e le infezioni virali, possano portare allo sviluppo del disturbo.
Quali sono i fattori di rischio dell’istiocitosi a cellule di Langerhans?
Alcuni fattori espongono il tuo bambino a un rischio più elevato di sviluppare istiocitosi a cellule di Langerhans. Tra questi:
- Anamnesi familiare di LCH.
- Essere ispanici.
- Fumo.
- Esposizione a determinate sostanze chimiche durante la gravidanza.
- Esposizione a polvere di metallo, granito o legno sul posto di lavoro.
- Avere infezioni quando era neonato.
- Non aver ricevuto vaccinazioni durante l’infanzia.
Quali sono le complicazioni dell’istiocitosi a cellule di Langerhans?
Quasi il 50% dei bambini affetti da istiocitosi a cellule di Langerhans sperimenterà complicazioni dovute alla condizione, tra cui:
- Cicatrici.
- Ritardo della crescita.
- Disabilità muscoloscheletrica.
- Diabete insipido.
- Squilibri ormonali.
- Perdita dell’udito.
- Problemi di salute mentale come depressione e ansia.
- Problemi alle ossa e ai polmoni.
- Cirrosi epatica.
- Tumori secondari, come leucemia, linfoma e sarcoma di Ewing.
Diagnosi e test
Come viene diagnosticata l’istiocitosi a cellule di Langerhans?
Il medico curante di tuo figlio ti chiederà informazioni sulla sua storia clinica ed eseguirà un esame fisico. Richiederà diversi test, a seconda di dove tuo figlio presenta sintomi. In base alle sue scoperte, il medico di tuo figlio potrebbe indirizzarti a un ematologo/oncologo pediatrico, che coordinerà la cura e il trattamento di tuo figlio.
Quali esami verranno effettuati per diagnosticare questa condizione?
L’istiocitosi a cellule di Langerhans può colpire molte parti diverse del corpo del tuo bambino. Pertanto, tuo figlio potrebbe aver bisogno di diversi test per diagnosticare la condizione.
Analisi del sangue
- Emocromo completo (CBC): L’emocromo è un esame del sangue che controlla i livelli di globuli rossi, globuli bianchi e piastrine del bambino.
- Esami chimici del sangue: Un esame chimico del sangue è un esame che esamina la quantità di determinate sostanze rilasciate nel corpo del bambino dai suoi organi e tessuti.
- Test di funzionalità epatica: Un esame della funzionalità epatica è un esame del sangue che controlla i livelli delle sostanze rilasciate dal fegato del bambino.
Esami delle urine
- Analisi delle urine: L’analisi delle urine è un esame che controlla la quantità di globuli rossi, globuli bianchi, proteine e zucchero presenti nelle urine del bambino.
- Test di privazione dell’acqua: Un test di deprivazione idrica verifica la quantità di urina prodotta dal bambino e se questa diventa concentrata quando l’acqua viene trattenuta.
Biopsie
- Biopsia: Durante una biopsia, un operatore sanitario rimuoverà un campione di tessuto. Un patologo esaminerà il campione al microscopio per verificare la presenza di cellule LCH.
- Aspirazione e biopsia del midollo osseo: Un operatore sanitario inserirà un ago cavo nell’osso iliaco del bambino per rimuovere un campione di midollo osseo, sangue e un piccolo pezzo di osso. Un patologo esaminerà il campione al microscopio.
Test genetici
- Test genetici: I test genetici utilizzano un campione di sangue o di tessuto per cercare cambiamenti nel BRAF gene.
Test di imaging
- Raggi X: Le radiografie sono immagini delle ossa e degli organi all’interno del corpo del bambino. Un operatore sanitario può talvolta effettuare radiografie di tutte le ossa del corpo del bambino (indagine scheletrica) per cercare anomalie.
- Scintigrafia ossea: Durante una scintigrafia ossea, un medico inietterà una piccola quantità di materiale radioattivo nella vena del bambino. Questo materiale si accumula in qualsiasi parte anomala dell’osso e viene visualizzato sullo scanner. Questo test di imaging è raro.
- Tomografia computerizzata (TC): Per questa procedura, il bambino potrebbe ingerire un colorante o un operatore potrebbe iniettarlo in una vena. La scansione scatta immagini dettagliate delle aree all’interno del corpo del bambino da diverse angolazioni.
- Tomografia a emissione di positroni (PET): Un fornitore inietterà una piccola quantità di zucchero radioattivo (glucosio) nella vena del bambino. Lo scanner ruoterà attorno al corpo del bambino e scatterà foto dei punti in cui viene utilizzato il glucosio. Il glucosio fa sì che le cellule malate siano più luminose sullo scanner.
- Risonanza magnetica (RM): Un operatore sanitario inietterà una sostanza chiamata gadolinio in una vena e le aree malate appariranno più luminose nella scansione. Una risonanza magnetica utilizza magneti, onde radio e un computer per creare una serie di immagini dettagliate.
- Ultrasuoni: Un’ecografia utilizza onde sonore ad alta energia che rimbalzano sugli organi e sui tessuti del bambino e creano echi. Questo forma immagini interne del corpo del bambino.
Gestione e trattamento
Come si cura l’istiocitosi a cellule di Langerhans?
Il trattamento dell’istiocitosi a cellule di Langerhans dipende dalla posizione delle cellule LCH nel corpo del bambino e dal fatto che la condizione sia considerata a basso o ad alto rischio.
Gli organi a basso rischio includono:
- Pelle.
- Osso.
- Polmoni.
- Linfonodi.
- Tratto gastrointestinale.
- Ghiandola pituitaria.
- Ghiandola tiroidea.
- Timo.
Gli organi ad alto rischio includono:
- Fegato.
- Milza.
- Midollo osseo.
- Sistema nervoso centrale (SNC).
Gli operatori sanitari classificano la LCH come malattia monosistemica o malattia multisistemica. Classificano la malattia in base a quanti sistemi corporei del bambino sono interessati:
- LCH a sistema singolo: Una parte di un organo o di un sistema corporeo contiene cellule LCH. Il tipo più comune di LCH monosistemica è l’LCH ossea.
- LCH multi-sistema: Due o più organi o sistemi corporei contengono cellule LCH o le cellule LCH sono presenti in tutto il corpo del bambino. La LCH multisistemica è meno comune della LCH monosistemica.
In alcuni casi, la LCH può migliorare da sola senza trattamento. Ciò si verifica in genere nei casi di LCH monosistemica che coinvolgono la pelle o le ossa. In questi casi, il trattamento prevede l’osservazione per garantire che la malattia non ritorni o non si diffonda.
Trattamento dell’istiocitosi a cellule di Langerhans
Le opzioni di trattamento per l’LCH possono includere:
- Terapia steroidea: Il medico curante del bambino potrebbe usare uno steroide come il prednisone, in particolare per l’LCH cutanea. Il prednisone ostacola il funzionamento dei globuli bianchi, il che potrebbe influenzare le cellule LCH.
- Chirurgia: Il medico di tuo figlio potrebbe ricorrere alla chirurgia per rimuovere i tumori LCH e il tessuto circostante. Utilizza una procedura chiamata curettage. Il curettage è un tipo di intervento chirurgico che utilizza uno strumento affilato a forma di cucchiaio chiamato curette per raschiare le cellule LCH dall’osso.
- Chemioterapia: La chemioterapia usa farmaci per fermare la crescita delle cellule neoplastiche, uccidendole o impedendone la divisione. Il bambino può assumere la chemioterapia per via orale oppure un medico può iniettarla in una vena o in un muscolo. È anche possibile applicare una crema o una lozione chemioterapica direttamente sulla pelle.
- Radioterapia: La radioterapia utilizza raggi X ad alta energia e altri tipi di radiazioni per uccidere le cellule tumorali o impedirne la crescita e la divisione.
- Immunoterapia: L’immunoterapia usa il sistema immunitario del tuo bambino per combattere il cancro. Un fornitore userà sostanze prodotte dal corpo del tuo bambino o prodotte in laboratorio per potenziare, dirigere o ripristinare le difese naturali del suo corpo.
- Terapia mirata: La terapia mirata utilizza farmaci o altre sostanze per identificare e attaccare specifiche cellule tumorali. I tipi di terapia mirata includono inibitori di BRAF, che bloccano le proteine necessarie per la crescita cellulare e possono uccidere le cellule tumorali, e anticorpi monoclonali, che sono proteine del sistema immunitario prodotte in laboratorio per curare malattie come il cancro.
- Trapianto di cellule staminali: Un trapianto di cellule staminali sostituisce le cellule ematopoietiche del bambino che vengono distrutte durante la chemioterapia.
Prevenzione
È possibile prevenire l’istiocitosi a cellule di Langerhans?
Non puoi prevenire l’istiocitosi a cellule di Langerhans perché è causata da una mutazione genetica. Alcuni fattori di rischio per l’LCH sono cose che non puoi controllare, come la tua storia familiare biologica e l’etnia. Ma ci sono alcuni fattori che puoi gestire, come:
- Non fumare.
- Evitare determinate sostanze chimiche durante la gravidanza.
- Effettuare tutte le vaccinazioni raccomandate.
Prospettive / Prognosi
Qual è la prognosi dell’istiocitosi a cellule di Langerhans?
La prognosi dell’LCH dipende da vari fattori, tra cui:
- Quanti organi o sistemi del corpo sono interessati.
- Quali organi o sistemi del corpo sono interessati.
- Quanto bene la malattia risponde al trattamento.
In genere, i provider considerano i bambini con LCH monosistemica e LCH multisistemica che non coinvolge fegato, milza o midollo osseo a basso rischio. Con il trattamento, il tasso di sopravvivenza complessivo per i bambini in questa categoria è del 100%. Tuttavia, la recidiva della malattia e/o altre complicazioni a lungo termine sono comuni.
I medici ritengono che i bambini con LCH multisistemica che coinvolge fegato, milza o midollo osseo siano ad alto rischio.
Vivere con
Quando mio figlio dovrebbe consultare il medico?
Anche dopo che il bambino avrà completato il trattamento, il suo medico vorrà vederlo regolarmente. Vorrà monitorare il bambino per molti anni perché la malattia ha un alto rischio di ripresentarsi (ricorrenza). Durante gli appuntamenti di controllo, il bambino ripeterà molti degli stessi esami a cui è stato sottoposto quando ha ricevuto la diagnosi. Questi possono includere ecografie, risonanze magnetiche, TAC e PET. Il medico di tuo figlio ti farà sapere con quale frequenza dovrai tornare per il controllo.
Quali domande dovrei porre al medico che si occupa di mio figlio?
Potresti avere molte domande sulla diagnosi di tuo figlio. Potrebbe essere utile scriverle per portarle con te al prossimo appuntamento di tuo figlio. Alcune domande che potresti voler fare includono:
- In che modo l’istiocitosi a cellule di Langerhans può colpire mio figlio?
- Il mio bambino ha bisogno di cure?
- Quali sono le opzioni terapeutiche per mio figlio?
- Quali sono gli effetti collaterali del trattamento?
- Questi trattamenti guariranno mio figlio?
- Qual è la prognosi per mio figlio?
- Puoi consigliarmi qualche gruppo di supporto?
Una nota dalla Cleveland Clinic
L’istiocitosi a cellule di Langerhans (LCH) è una condizione molto rara che colpisce principalmente i bambini. Se tuo figlio è uno di quei bambini, potresti essere sopraffatto dalle emozioni. Potresti essere preoccupato per tuo figlio. Potresti essere spaventato dentro ma cercare di tenere duro fuori. Tutte le tue emozioni sono valide, ma potrebbe essere utile sapere che non devi affrontare tutto questo da solo. Il team di assistenza di tuo figlio sa cosa stai attraversando. Saranno con te per aiutarti a comprendere e affrontare la condizione di tuo figlio in ogni fase del percorso.
L’istiocitosi a cellule di Langerhans (LCH) rappresenta una patologia complessa e sfidante. Nonostante la sua rarità, la sua eterogeneità clinica e la prognosi variabile richiedono un approccio multidisciplinare e individualizzato. La ricerca continua a fare progressi nella comprensione dei meccanismi molecolari alla base della LCH, aprendo la strada a nuovi trattamenti mirati che potrebbero migliorare la qualità della vita dei pazienti e portare alla guarigione. L’importanza di una diagnosi precoce e accurata, insieme a un attento follow-up, rimane fondamentale per ottimizzare gli esiti a lungo termine.
Potresti essere interessato:
5 miti a cui non dovresti credere sugli impianti cocleari
Esercizi per l’artrite per alleviare il dolore articolare
5 passaggi per aiutare a prevenire problemi digestivi con l’avanzare dell’età
5 modi per offrire supporto quando il tuo coniuge è depresso
6 motivi per cui i farmaci per la pressione sanguigna non funzionano
5 esercizi di rilassamento da provare
9 sintomi a cui tutti i sopravvissuti al cancro dovrebbero prestare attenzione
L’alcol può causare lo sviluppo di battiti cardiaci irregolari