Le convulsioni sono un disturbo neurologico che colpisce milioni di persone in tutto il mondo. Le cause possono essere molteplici, tra cui lesioni cerebrali, infezioni, disturbi genetici e molto altro ancora. I sintomi possono variare da persona a persona e possono includere perdita di coscienza, movimenti involontari e perdita di controllo muscolare. Esistono diversi tipi di convulsioni, ognuno con caratteristiche specifiche e trattamenti individuali. È fondamentale conoscere queste informazioni per poter affrontare al meglio questa condizione e garantire una corretta assistenza.
Panoramica
Cos’è un attacco?
Una crisi epilettica è una condizione medica in cui si verifica un aumento temporaneo e inarrestabile di attività elettrica nel cervello. Quando ciò accade, le cellule cerebrali colpite inviano segnali in modo incontrollabile agli altri intorno a loro. Questo tipo di attività elettrica sovraccarica le aree interessate del cervello.
Questo sovraccarico può causare una vasta gamma di sintomi o effetti. I possibili sintomi includono sensazioni anomale, svenimenti e movimenti muscolari incontrollati. Le opzioni di trattamento, a seconda del tipo di crisi, comprendono farmaci, interventi chirurgici e cambiamenti dietetici speciali.
Il termine “sequestro” deriva dall’antica credenza in più culture secondo cui le convulsioni erano un segno di possessione da parte di uno spirito maligno o demone. Ma la medicina moderna ha scoperto la verità: tutti possono avere convulsioni e alcune persone possono averle più facilmente di altre.
Qual è la differenza tra convulsioni ed epilessia?
Comprendere la differenza tra convulsioni ed epilessia inizia con la conoscenza che le convulsioni rientrano in due categorie principali a seconda Perché accadono:
- Convulsioni provocate: Questi si verificano a causa di altre condizioni o circostanze (febbre alta, astinenza da alcol o droghe, bassi livelli di zucchero nel sangue). Le crisi provocate rappresentano circa il 25-30% di tutte le crisi.
- Convulsioni non provocate: questi non sono sintomi di una condizione o circostanza medica attuale e si verificano quando il cervello di una persona può produrre più facilmente convulsioni spontanee. Ciò include anche le convulsioni che si verificano più di sette giorni dopo una causa specifica (come un trauma cranico o un ictus).
L’epilessia è una condizione del cervello che ti espone al rischio di avere convulsioni spontanee e non provocate. Gli operatori sanitari la diagnosticano quando si hanno almeno due crisi epilettiche non provocate, oppure si ha una singola crisi non provocata e si ha un alto rischio di averne almeno un’altra nei prossimi 10 anni. Avere una singola crisi non provocata aumenta le probabilità di averne un’altra. Le convulsioni provocate non sono sufficienti affinché un medico ti diagnostichi l’epilessia.
Chi colpisce?
Tutti possono avere convulsioni, ma alcune persone hanno condizioni mediche che le rendono più facili. Le convulsioni sono anche più probabili a determinate età. I bambini hanno maggiori probabilità di avere convulsioni ed epilessia, ma molti guariscono da questa condizione. Anche il rischio di avere convulsioni o di sviluppare epilessia inizia ad aumentare all’età di 50 anni a causa di condizioni come l’ictus.
Quanto sono comuni le convulsioni?
Le convulsioni sono rare ma sono ancora ben conosciute dalla maggior parte delle persone. Fino all’11% delle persone negli Stati Uniti avrà almeno una crisi epilettica durante la propria vita.
L’epilessia è molto meno comune. Tra l’1% e il 3% delle persone negli Stati Uniti svilupperà l’epilessia nel corso della propria vita.
In che modo le convulsioni influenzano il mio corpo?
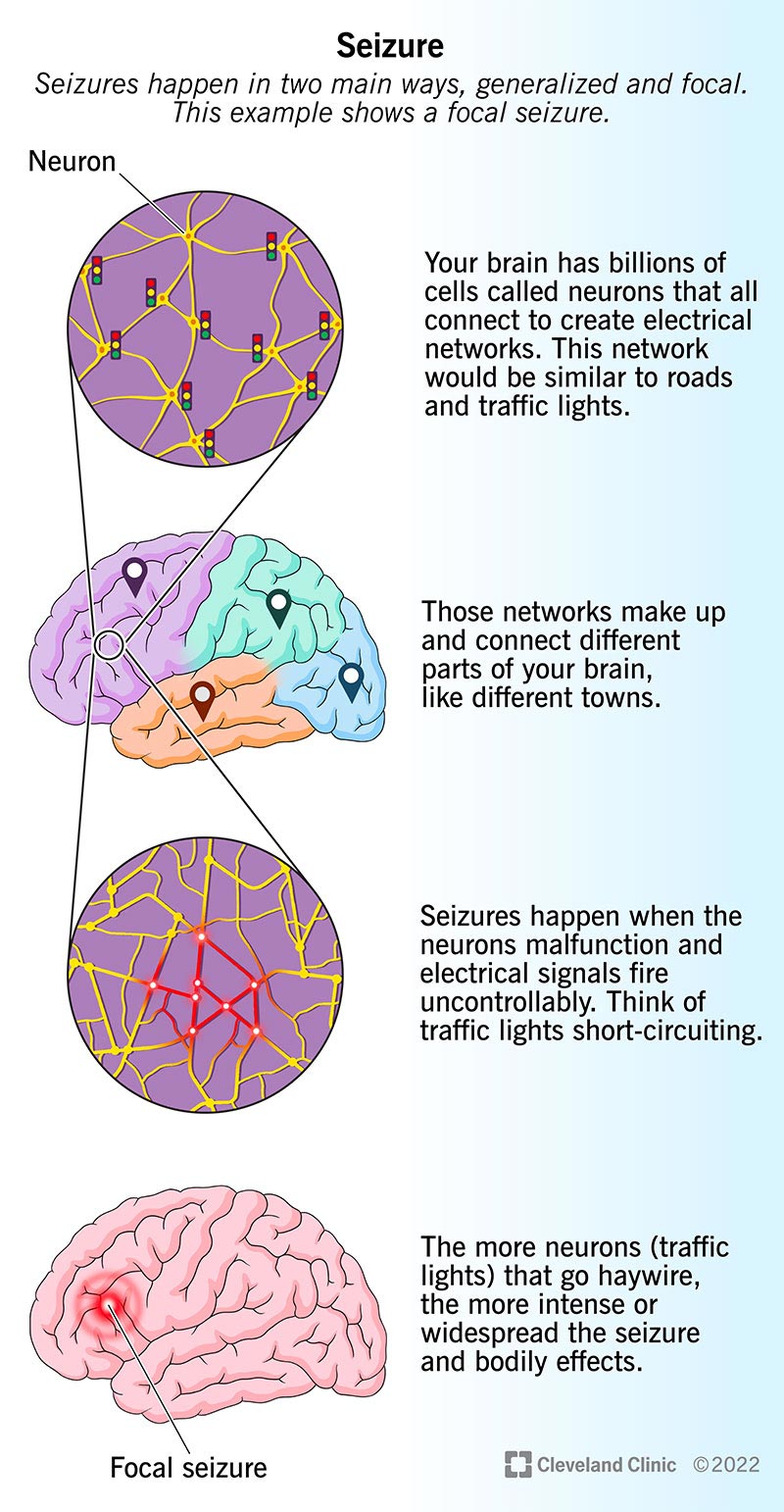
Il tuo cervello contiene miliardi di cellule conosciute come neuroni. Queste cellule trasmettono e trasmettono segnali chimici ed elettrici tra loro. Un singolo neurone nel cervello si connette a migliaia di altri, formando reti comunicanti. Queste reti rappresentano il modo in cui diverse parti del tuo cervello lavorano insieme in modo che tu possa fare cose come risolvere problemi, immagazzinare ricordi e muoverti.
Le convulsioni si verificano quando un malfunzionamento fa sì che i neuroni emettano segnali elettrici in modo incontrollabile. Ciò provoca un effetto domino, nel senso che sempre più neuroni vanno in tilt. Maggiore è il numero dei neuroni malfunzionanti, maggiore è l’effetto della crisi. Se questi malfunzionamenti si verificano abbastanza spesso, possono influenzare il funzionamento delle cellule cerebrali e facilitare il verificarsi di convulsioni.
Se continuano a verificarsi o le convulsioni durano troppo a lungo, questi malfunzionamenti elettrici danneggeranno e distruggeranno le cellule cerebrali. Quando ciò accade a un numero sufficiente di neuroni in una parte del cervello, il risultato potrebbe essere un danno cerebrale permanente.
Le convulsioni possono anche causare gravi cambiamenti nella chimica del sangue mentre il corpo cerca di gestire gli effetti fisici delle convulsioni. I cambiamenti chimici nel sangue possono causare danni permanenti al cervello se durano troppo a lungo.
Come la diffusione di una crisi influenza il tuo corpo
I tipi di convulsioni dipendono in parte da dove si verificano nel cervello. Un operatore sanitario può determinare dove si sono verificati in base ai sintomi.
La sede della crisi tende a verificarsi in due modi principali:
- Convulsioni generalizzate: Si tratta di convulsioni che si verificano in entrambi i lati (emisferi) del cervello. Queste convulsioni tendono a causare effetti e sintomi più gravi.
- Convulsioni focali: Conosciute anche come crisi parziali, si verificano in un solo emisfero. Ciò significa che i sintomi si verificano solo in una parte specifica o su un lato del corpo. Ma le crisi focali a volte possono diffondersi e diventare crisi generalizzate.
Stato epilettico
Lo stato epilettico si verifica quando una crisi dura più di cinque minuti o si verificano più crisi senza un tempo sufficiente per riprendersi. Lo stato epilettico è un’emergenza medica pericolosa per la vita perché può causare danni cerebrali o addirittura la morte.
Altri problemi ed effetti
Le convulsioni spesso comportano lo svenimento. Quando ciò accade, esiste il rischio di lesioni dovute a cadute o a ciò che si sta facendo in quel momento (come guidare o utilizzare macchinari).
Sintomi e cause
Ci sono segnali d’allarme prima di una crisi epilettica?
Molte persone attraversano un periodo in cui sentono che sta per verificarsi una crisi. Quel periodo iniziale, noto come prodromo (che fa rima con “cupola”), a volte può includere ciò che è noto come “aura”. L’aura è in realtà un sintomo di una crisi focale, che colpisce solo un lato del cervello.
Quando le crisi focali non si diffondono, l’aura è l’unico effetto della crisi. Quando le crisi focali si diffondono in tutto il cervello, l’aura è più simile a un segnale di avvertimento che sta per verificarsi una crisi più grave.
Le aure possono anche assumere molte forme diverse. Questi includono:
- Sintomi sensoriali. Se un’aura colpisce aree del cervello collegate ai sensi, quei neuroni possono erroneamente comportarsi come se ricevessero input reali. Ciò può causare sintomi come vedere luci intense o distorsioni nel modo in cui appaiono gli oggetti, sentire suoni inaspettati, sapori o odori improvvisi e inaspettati e strane sensazioni sulla pelle.
- Cambiamenti emotivi. Le aure fanno sì che alcune persone provino emozioni negative come paura o ansia, o emozioni positive come gioia o eccitazione. Altre persone potrebbero sentirsi déjá vu (pronunciato “day-zha voo”, il termine francese per quando una nuova esperienza sembra in qualche modo familiare) o jamais vu (pronunciato “zha-may voo”, il termine francese per quando un’esperienza familiare sembra in qualche modo nuova ).
- Sintomi autonomi. Le aure possono influenzare i sistemi del corpo che il tuo cervello gestisce automaticamente. Alcuni esempi includono sudorazione, produzione eccessiva di saliva o sbavatura e pelle che diventa pallida o rossa. Un’aura comune è la “rivolta gastrica”, una sensazione di aumento nella pancia.
Quali sono i sintomi di una crisi epilettica?
Diversi tipi di convulsioni hanno diversi tipi di sintomi e descrivere i sintomi a un operatore sanitario può aiutarli a diagnosticare e trattare il tipo di convulsioni che hai. I due tipi principali di crisi sono generalizzate e focali.
Convulsioni generalizzate
I principali tipi di crisi generalizzate sono:
- Crisi tonico-cloniche.
- Crisi di assenza.
Crisi tonico-cloniche
Precedentemente note come crisi di “grande male” (francese per “grande malattia”), le crisi tonico-cloniche sono solitamente le più riconoscibili. Avvengono nelle seguenti fasi:
- Tonico (solitamente 10 – 30 secondi): Durante questa fase, svieni perché tutti i tuoi muscoli si irrigidiscono. Cadute e infortuni sono comuni.
- Clonico (di solito 30 – 60 secondi, ma a volte più lungo): Questa fase comporta convulsioni incontrollate (movimenti muscolari).
- Recupero post-crisi (fino a 30 minuti): Durante questa fase, ti svegli e ritorni a come eri prima della crisi. Confusione e dolori muscolari sono comuni.
Crisi di assenza
Precedentemente note come convulsioni “petit mal” (francese per “piccola malattia”), queste sono più comuni nei bambini. Le crisi di assenza spesso sembrano sognare ad occhi aperti, “distanziarsi” o fissare in lontananza (uno “sguardo di mille metri”). Queste crisi terminano rapidamente senza che sia necessario alcun periodo di recupero.
Le crisi di assenza sono di breve durata ma possono verificarsi dozzine o addirittura centinaia di volte in un giorno. Sono facilmente confusi con una distrazione o con un segno di difficoltà di apprendimento.
Altri tipi di convulsioni generalizzate
Le crisi generalizzate possono verificarsi in altri modi che presentano somiglianze con quelli sopra indicati:
- Convulsioni toniche: Come una crisi tonico-clonica, ma non c’è fase clonica. Le persone svengono durante queste sessioni e si irrigidiscono, ma non hanno convulsioni.
- Convulsioni cloniche: Anche come una crisi tonico-clonica, ma non esiste una fase tonica. Durante questi, le persone svengono e vanno direttamente alle convulsioni senza che i loro muscoli si irrigidiscano.
- Convulsioni atoniche: Questi sono anche conosciuti come “attacchi a caduta”. Durante una crisi atonica, le persone perdono il controllo dei muscoli del corpo, facendoli cadere improvvisamente a terra. C’è un alto rischio di lesioni dovute a cadute durante questi. Questo tipo di crisi è più comune nella sindrome di Lennox-Gastaut, una forma grave di epilessia infantile.
- Convulsioni miocloniche: comportano uno scatto o una contrazione rapida che colpisce un muscolo o un gruppo di muscoli collegati. Quando colpisce la gamba mentre sei in piedi, può farti cadere. (NOTA: sebbene siano simili a uno scatto mioclonico, che è un’improvvisa contrazione muscolare mentre ti addormenti, non sono la stessa cosa. Gli scatti mioclonici che si verificano mentre ti addormenti sono normali e non sono un segno di convulsioni o epilessia.)
Convulsioni focali
Le crisi focali colpiscono un’area più piccola del cervello e rimangono in un emisfero. Queste sono anche conosciute come crisi parziali e le aure, quando si verificano, vengono prima di queste. Sintomi come movimenti muscolari incontrollati possono diffondersi in diversi punti su un lato del corpo, ad esempio da un lato del viso alla mano o al piede sullo stesso lato.
Le crisi focali comprendono i seguenti sottotipi:
- Crisi focali semplici: A volte note come crisi parziali semplici, ne sei consapevole quando si verificano. Con questo tipo di crisi, l’aura è la crisi stessa e non solo un segnale di avvertimento.
- Crisi focali complesse: Queste sono talvolta note come crisi parziali complesse. Questi interrompono la tua consapevolezza di ciò che sta accadendo a te o intorno a te.
Aure come segnali di pericolo
Quando una crisi focale si diffonde all’altro lato del cervello, può trasformarsi in una crisi tonico-clonica generalizzata. Se in passato hai avuto una crisi epilettica o sai di soffrire di epilessia, dovresti considerare l’aura come un segnale di pericolo. Per proteggerti, puoi fare quanto segue:
- Renditi il più sicuro possibile. Siediti o sdraiati per non cadere e ferirti. Dovresti anche interrompere ciò che stai facendo se si tratta di guidare o utilizzare macchinari o strumenti pesanti.
- Contatta qualcuno di cui ti fidi affinché ti aiuti. Dì loro dove sei e come trovarti.
- Se non riesci a contattare qualcuno che conosci, dillo a qualcuno nelle tue immediate vicinanze chi è in una posizione di responsabilità o autorità che pensi stia per avere un attacco. Un esempio di ciò è dirlo a un agente di polizia o a una guardia di sicurezza, a un insegnante o a un impiegato di un negozio.
Cosa causa le convulsioni?
Le convulsioni possono verificarsi per molte ragioni diverse. Questi includono:
- Aneurismi.
- Tumori al cervello (compreso il cancro).
- Ipossia cerebrale (mancanza di ossigeno).
- Grave commozione cerebrale e trauma cranico.
- Malattie degenerative del cervello come il morbo di Alzheimer o la demenza frontotemporale.
- Droghe e alcol (compresi farmaci da prescrizione, droghe ricreative e persino caffeina).
- Astinenza da droghe o alcol.
- Eclampsia (una condizione in cui la pressione alta può causare convulsioni nelle donne in gravidanza).
- Problemi elettrolitici, in particolare basso contenuto di sodio (iponatriemia), calcio o magnesio.
- Febbre, soprattutto alta (maggiori informazioni sulle convulsioni febbrili, compreso cosa fare per una persona cara o un bambino che ne ha una; sono molto comuni nei bambini e averle aumenta leggermente il rischio di avere convulsioni o epilessia più avanti nella vita) .
- Sensibilità alla luce lampeggiante o tremolante.
- Disturbi genetici (condizioni presenti alla nascita ereditate da uno o entrambi i genitori biologici).
- Cambiamenti legati agli ormoni. Ad esempio, l’epilessia catameniale può colpire le persone con ciclo mestruale, facendo sì che le convulsioni si verifichino più spesso in determinati punti del ciclo.
- Infezioni (in particolare encefalite o meningite). Le infezioni possono verificarsi a causa di virus, batteri, parassiti o funghi.
- Infiammazione da condizioni autoimmuni (dove il sistema immunitario attacca il cervello).
- Problemi metabolici, in particolare livelli elevati di zucchero nel sangue (iperglicemia) o bassi livelli di zucchero nel sangue (ipoglicemia).
- Problemi di salute mentale (noti come crisi psicogene) come il disturbo di conversione.
- Problemi con la struttura del cervello (specialmente quelli che hai avuto fin dalla nascita).
- Sepsi.
- Ictus o attacchi ischemici transitori (TIA).
- Tossine e veleni (come avvelenamento da monossido di carbonio o avvelenamento da metalli pesanti).
Quali sono i tipi di convulsioni che colpiscono i bambini?
I bambini possono avere convulsioni per uno qualsiasi dei motivi sopra indicati. La febbre è una delle cause più comuni di convulsioni infantili. Altre cause includono:
- Epilessia mioclonica giovanile. Questa condizione di solito inizia nella metà degli anni dell’adolescenza. Il sintomo principale di questo tipo di epilessia è avere una o più crisi miocloniche su entrambi i lati. Questi di solito si verificano dopo il risveglio al mattino e sono più probabili in caso di mancanza di sonno. Sono possibili anche crisi tonico-cloniche e di assenza.
- Sindrome di Lennox-Gastaut. Questa grave forma di epilessia infantile provoca molteplici tipi di convulsioni e danni cerebrali. Sono comuni anche ritardi nello sviluppo. Presenta un elevato rischio di lesioni perché provoca comunemente convulsioni atoniche (“attacchi con caduta”).
Le convulsioni sono contagiose?
No, le convulsioni non sono contagiose. Sebbene sia possibile diffondere condizioni come le infezioni che le causano, nessuna causerà sicuramente un attacco. Inoltre, alcune condizioni che causano convulsioni sono genetiche (puoi ereditarle o trasmetterle ai tuoi figli).
Diagnosi e test
Come viene diagnosticata una crisi epilettica?
Un operatore sanitario, solitamente un neurologo, può diagnosticare una crisi epilettica sulla base dei sintomi riscontrati e di alcuni test diagnostici. Questi test possono aiutare a confermare se hai avuto o meno un attacco epilettico e, in tal caso, cosa potrebbe averlo causato. I test genetici possono anche aiutare a individuare le condizioni ereditarie che causano convulsioni (e talvolta anche il tipo più probabile di convulsioni che potresti avere).
Una parte fondamentale della diagnosi delle crisi è scoprire se esiste un punto focale, un’area specifica in cui iniziano le crisi. Individuare un punto focale per le crisi può fare un’enorme differenza nel trattamento.
Quali esami verranno eseguiti per diagnosticare questa condizione?
I possibili test utili per diagnosticare le convulsioni includono:
- Elettroencefalogramma (EEG).
- Esami del sangue (cercano fattori come squilibri metabolici e chimici del sangue, problemi del sistema immunitario, tossine e veleni).
- Scansione tomografia computerizzata (CT).
- Risonanza magnetica (MRI).
- Colpetto spinale (puntura lombare).
I fornitori potrebbero anche raccomandare test se sospettano lesioni, effetti collaterali o complicazioni derivanti da un attacco. Il tuo medico è la persona più adatta per dirti (o qualcuno che scegli per prendere decisioni mediche per te) che tipo di test consigliano e perché.
Gestione e trattamento
Come viene trattata una crisi epilettica ed esiste una cura?
In caso di convulsioni provocate, il trattamento o la cura della condizione che causa le crisi di solito le farà cessare. Nei casi in cui la condizione di base non è curabile o trattabile, gli operatori sanitari possono raccomandare farmaci per cercare di ridurre la gravità delle crisi e la frequenza con cui si verificano.
I fornitori di solito sconsigliano il trattamento delle crisi epilettiche non provocate per la prima volta. Questo perché non c’è certezza che ne accada un altro. Un’eccezione a ciò si verifica se la persona ha un rischio maggiore di avere un altro attacco epilettico o quando una persona ha lo stato epilettico. Interrompere lo stato epilettico è fondamentale perché può portare a danni cerebrali permanenti o alla morte. Gli operatori sanitari possono utilizzare la tua storia medica e test come EEG, TAC o MRI per determinare se hai un rischio maggiore di avere un altro attacco.
Quali farmaci o trattamenti vengono utilizzati?
I trattamenti per le convulsioni variano ampiamente. Questo perché il trattamento per una crisi epilettica provocata dipende quasi interamente dalla causa. Il trattamento per le crisi epilettiche correlate all’epilessia dipende anche dal tipo di crisi che si verificano, dal motivo per cui si verificano e da quali trattamenti funzionano meglio.
I possibili trattamenti per le convulsioni dovute all’epilessia includono uno o più dei seguenti:
- Farmaci. Queste sono la prima linea di trattamento per le persone con epilessia. Diversi tipi di farmaci possono fermare le convulsioni non appena si verificano, mentre altri tipi possono prevenirle o farle verificarsi meno frequentemente. I farmaci per via endovenosa (IV) possono trattare una crisi mentre sta accadendo. Puoi anche assumere farmaci giornalieri per prevenire le convulsioni o ridurne la frequenza.
- Chirurgia dell’epilessia. Quando i farmaci non funzionano, la chirurgia a volte può fermare le convulsioni rimuovendo o disconnettendo l’area problematica dal resto del cervello. Gli operatori sanitari di solito raccomandano una valutazione per un intervento chirurgico per l’epilessia se le crisi continuano nonostante il tentativo di due farmaci anticonvulsivanti alle dosi raccomandate.
- Cambiamenti nella dieta. Le diete a basso o nullo contenuto di carboidrati (chetogeniche) a volte possono fermare del tutto le crisi epilettiche o ridurne la frequenza. Queste diete possono aiutare quando i farmaci non funzionano. Se l’intervento chirurgico non è possibile, tali diete possono rappresentare un’alternativa per alcune persone.
- Stimolazione cerebrale. Questo trattamento utilizza un dispositivo impiantato nel cervello che fornisce una lieve corrente elettrica. Quella corrente interferisce e cerca di fermare l’attività elettrica di una crisi. Attualmente sono disponibili due forme di stimolazione cerebrale, la stimolazione cerebrale profonda e la neurostimolazione reattiva.
- Stimolazione del nervo vagale. Il decimo nervo cranico, il nervo vagale, si collega direttamente al cervello. La stimolazione elettrica sul lato sinistro di questo nervo può aiutare a ridurre la frequenza con cui si verificano le convulsioni.
Complicanze/effetti collaterali del trattamento
Le complicazioni derivanti dai trattamenti per le crisi epilettiche variano ampiamente, a seconda della causa, del tipo di crisi, del tipo di trattamento e altro ancora. Il tuo medico è la persona più adatta per dirti quali sono gli effetti collaterali o le complicazioni più probabili nel tuo caso. Questo perché possono darti informazioni specifiche sul tuo caso specifico.
Come posso prendermi cura di me stesso o gestire i sintomi di una prima crisi epilettica?
Non dovresti provare ad autodiagnosticare o curare una crisi epilettica. Questo perché le convulsioni sono spesso un segno di condizioni mediche molto gravi che colpiscono il cervello. Se tu o una persona cara avete una prima crisi epilettica, consultate un operatore sanitario. Il tuo medico può dirti quali sintomi o effetti tenere d’occhio perché potrebbero significare che hai bisogno di cure mediche dopo un attacco.
Cosa devo fare se qualcuno con cui sto ha un attacco?
Se sei con qualcuno che sta avendo una crisi epilettica, ci sono diverse cose che puoi fare come parte del primo soccorso per la crisi. Alcune cose da fare e da non fare includono:
Cosa fare
- Assicurati che possano respirare. Allenta gli indumenti attorno al collo della persona per assicurarti che respiri.
- Allontanare da essi gli oggetti pericolosi. Ciò include oggetti fragili che potrebbero cadere e ferirli. Se portano gli occhiali, toglili con attenzione e spostali fuori dalla loro portata.
- Mettili nella posizione di salvataggio. Gira la persona dalla sua parte. Questa posizione aiuta a proteggere la capacità di respirare di una persona e impedisce loro di inalare liquidi come saliva o vomito.
- Cerca di cronometrare la crisi nel miglior modo possibile. Dire a un operatore sanitario quanto è durata la crisi può essere un’informazione fondamentale. Può anche aiutarti a sapere se hai bisogno di chiamare assistenza medica di emergenza.
- Resta con loro mentre escono dalla crisi e si riprendono. Le persone che hanno una crisi epilettica spesso si sentono confuse o spaventate quando si svegliano e tornano alla normalità. Aiutali a rassicurarli e confortarli.
- Assicurati che stiano bene una volta che si svegliano. Se presentano lesioni dopo la crisi, controlla se hanno bisogno di cure mediche. Se la persona ha battuto la testa o c’è il rischio di farsi male alla testa, al collo o alla schiena, la cosa più sicura da fare è rivolgersi a un medico e assicurarsi che non ci siano ferite gravi che non si possano vedere.
- Chiama aiuto se la persona ha lo stato epilettico. Chiama il 911 (o il numero dei servizi di emergenza locali) se la crisi dura più di cinque minuti o se la persona ha un’altra crisi prima di riprendersi dalla prima. Lo stato epilettico è un’emergenza medica pericolosa per la vita. Dovresti anche chiamare i soccorsi se non iniziano a riprendersi o non rispondono per più di 10-15 minuti dopo la fine delle convulsioni. Ciò potrebbe essere un segno che un attacco epilettico continua nel cervello anche se il corpo non trema più.
Non
- Non trattenerli. Potresti ferire quella persona o farti male tu stesso.
- Non mettere nulla in bocca. Esistono molti miti sulle convulsioni e sull’epilessia. Un mito è che mettere qualcosa in bocca a una persona, come una cintura o un cucchiaio, può impedirgli di deglutire o mordersi la lingua. ++Non farlo.++ Non dovresti mettere nulla in bocca a qualcuno che ha una crisi epilettica. Potresti ferirli o farti male tu stesso.
- Niente panico. Stai calmo. Se gli altri intorno a te sono nel panico, rassicurali nel miglior modo possibile. Quasi il 98% delle crisi non dura più di cinque minuti.
Quanto tempo dopo il trattamento mi sentirò meglio?
Il tempo di recupero dal trattamento dipende dal tipo di crisi che hai e dai trattamenti che ricevi. Il tuo medico può dirti cosa dovresti aspettarti, incluso quanto tempo avrai bisogno per recuperare e quando dovresti iniziare a sentirti meglio.
Prevenzione
Come posso ridurre il rischio?
Tutti siamo a rischio di convulsioni e queste si verificano anche in modo imprevedibile, quindi non è possibile prevenirle completamente. La cosa migliore che puoi fare è evitare le possibili cause per ridurre le possibilità di avere un attacco.
Le cose migliori che puoi fare per ridurre il rischio di avere una crisi epilettica includono:
- Segui una dieta equilibrata e mantieni un peso salutare per te. Molte condizioni legate alla salute circolatoria e cardiaca, in particolare l’ictus, possono danneggiare aree del cervello. Questa è una delle principali cause di convulsioni nelle persone di età superiore ai 65 anni. Ciò può anche aiutare a evitare problemi elettrolitici (troppo o troppo poco sodio, per esempio).
- Non ignorare le infezioni. Le infezioni agli occhi e alle orecchie sono particolarmente importanti da trattare. Se queste infezioni si diffondono al cervello, possono causare convulsioni. Le infezioni possono anche causare febbre alta, che può portare a convulsioni.
- Indossare attrezzature di sicurezza. Le lesioni alla testa sono una delle principali cause di convulsioni. L’uso di dispositivi di sicurezza (caschi, cinture di sicurezza e sistemi di ritenuta, ecc.) ogni volta che è necessario può aiutare a evitare lesioni che portano a convulsioni.
- Non abusare di alcol, farmaci da prescrizione o droghe ricreative. L’abuso di queste sostanze può portare a convulsioni e anche l’astinenza da queste sostanze può portare a convulsioni se ne sei dipendente.
- Gestisci le tue condizioni di salute. Gestire le condizioni croniche può aiutarti a evitare le convulsioni, specialmente quelle che si verificano a causa del livello di zucchero nel sangue con il diabete di tipo 1 o con il diabete di tipo 2.
- Evitare possibili fattori scatenanti di convulsioni. Le persone con una storia di convulsioni da luci lampeggianti dovrebbero prestare attenzione ed evitare fattori scatenanti simili quando possibile.
Prospettive/prognosi
Cosa posso aspettarmi se ho convulsioni?
Meno della metà delle persone che hanno una singola crisi non provocata ne avranno un’altra. Se si verifica una seconda crisi epilettica, gli operatori sanitari di solito raccomandano di iniziare i farmaci antiepilettici.
I farmaci possono aiutare a prevenire le convulsioni o ridurre la frequenza con cui si verificano. Tuttavia, a volte è necessario provare più farmaci (o combinazioni di essi) per trovarne uno che funzioni meglio.
In alcuni casi, le persone soffrono di “epilessia refrattaria”, che resiste ai farmaci. Per le persone con epilessia refrattaria, la chirurgia, la dieta chetogenica o un dispositivo impiantabile sono le prossime opzioni da considerare.
Per quanto tempo avrò questa condizione?
Per le crisi provocate, il rischio di averne un’altra dipende da cosa ha causato la prima crisi e se tale causa era trattabile o curabile. Se è trattabile o curabile, il rischio di avere un’altra crisi è basso (a meno che non si ripetano le circostanze che hanno causato la prima crisi).
Molte persone che hanno avuto una crisi non provocata non ne avranno mai un’altra per il resto della loro vita. Per coloro che hanno una seconda crisi, l’epilessia è una condizione che dura tutta la vita perché non è curabile. Tuttavia, è possibile che questa condizione vada in remissione e che le convulsioni smettano di verificarsi.
Qual è la prospettiva per questa condizione?
Per le persone che hanno avuto una o più crisi convulsive, la prognosi e le prospettive dipendono da diversi fattori. Questi includono:
- Hanno trovato una causa per la tua crisi ed è stata provocata o non provocata?
- Se trovassero una causa, era curabile o curabile?
- Che tipo di crisi hai avuto?
- Quanto è stata grave la crisi e quanto è durata?
- È stata la tua prima crisi?
- Se questa non è stata la tua prima crisi, un operatore sanitario ti ha diagnosticato l’epilessia?
- Hai ricevuto cure e, se sì, cosa hai ricevuto?
In generale, le crisi provocate tendono ad avere le migliori prospettive se la condizione sottostante è trattabile o curabile. Le convulsioni provocate da condizioni gravi o ricorrenti sono difficili da trattare. Di solito è anche difficile trattare le convulsioni e l’epilessia che si verificano con condizioni congenite o ereditarie.
Le prospettive per le crisi non provocate dipendono dal tipo di crisi, dalla frequenza con cui si verificano, se i farmaci le aiutano e altro ancora. In generale, due terzi delle persone con epilessia possono aspettarsi che le loro crisi vengano gestite per un anno o più dopo aver provato uno o due farmaci anticonvulsivanti ben scelti e ben dosati. Il tuo medico è la persona più adatta per dirti le prospettive e cosa puoi fare per aiutare te stesso. Possono adattare tali informazioni al tuo caso specifico e indirizzarti ad altri fornitori e risorse per ulteriore aiuto.
Morte improvvisa e inaspettata nell’epilessia
Esiste un piccolo rischio di morte improvvisa inaspettata nell’epilessia (SUDEP) per le persone affette da tale condizione. SUDEP avviene per ragioni sconosciute. Gli esperti sospettano che si tratti di problemi di ritmo cardiaco o respiratori.
Per le persone con epilessia gestita (trattata), il tasso di mortalità ogni anno è di circa 1 persona su 1.000. Per le persone con epilessia non gestita (non trattata), il tasso di mortalità ogni anno è di circa 1 su 150.
Vivere con
Come mi prendo cura di me stesso?
Se hai avuto una crisi in passato, è importante prestare attenzione ai segni di un’altra. Se hai una seconda crisi epilettica, è molto importante consultare un operatore sanitario il prima possibile. Le convulsioni causano cambiamenti nel cervello che rendono più facile avere più convulsioni, quindi la diagnosi e il trattamento precoci sono fondamentali.
Se un operatore sanitario ti diagnostica l’epilessia, puoi aiutare te stesso procedendo come segue.
- Prendi i farmaci come prescritto. L’assunzione dei farmaci antiepilettici può fare un’enorme differenza nella frequenza e nella gravità delle crisi. È importante continuare a prendere i farmaci anche se ti senti meglio. Non dovresti mai smettere di prendere i tuoi farmaci senza parlare con il tuo fornitore.
- Parla con il tuo fornitore delle alternative. Se desideri ridurre o cambiare i farmaci, il tuo medico determinerà se ciò è possibile e ti guiderà su come farlo in sicurezza.
- Consulta il tuo provider come consigliato. Il tuo operatore sanitario fisserà un programma per farti vedere. Queste visite sono particolarmente importanti per aiutarti a gestire le tue condizioni e a trovare i farmaci o i trattamenti giusti.
- Non ignorare o evitare i sintomi. Convulsioni ed epilessia hanno maggiori probabilità di rispondere e avere un buon esito con la diagnosi e il trattamento precoci.
- Evita i fattori scatenanti delle convulsioni. Se ci sono situazioni che aumentano il rischio di convulsioni, come luci tremolanti o privazione del sonno, è importante evitare questi fattori scatenanti. Ciò può aiutarti a gestire meglio le tue crisi.
Quando dovrei andare al pronto soccorso?
Dovresti andare al pronto soccorso se si verifica un evento che ti fa svenire e non sai cosa lo ha causato. Se sei solo e hai quello che ritieni sia un primo attacco epilettico, dovresti chiamare o consultare immediatamente il tuo medico.
Chiamare un’ambulanza dopo una crisi spesso non è necessario se una persona soffre di epilessia. Tuttavia, anche se sanno perché hanno avuto un attacco, potrebbero avere lesioni che necessitano di cure mediche.
Quando dovrei chiedere aiuto?
Se sei con qualcuno che ha un attacco, dovresti tenere presente quanto segue:
- Chiedi aiuto se si tratta della prima crisi epilettica. Un operatore sanitario dovrebbe esaminare chiunque dopo una prima crisi convulsiva sospetta o confermata. Le convulsioni sono spesso un segno di gravi problemi di salute.
- Chiama aiuto se la persona ha lo stato epilettico. Chiama il 911 (o il numero dei servizi di emergenza locali) se la crisi dura più di cinque minuti o se la persona ha un’altra crisi prima di riprendersi dalla prima. Lo stato epilettico è un’emergenza medica pericolosa per la vita. Dovresti anche chiamare i soccorsi se non iniziano a riprendersi o non rispondono per più di 10-15 minuti dopo la fine delle convulsioni. Ciò potrebbe essere un segno che un attacco epilettico continua nel cervello anche se il corpo non trema più.
È sicuro rimanere incinta se soffro di epilessia e assumo farmaci?
Le persone con epilessia possono avere figli. Sebbene molti farmaci antiepilettici non siano considerati sicuri durante la gravidanza, la maggior parte delle persone affette da epilessia può comunque avere figli sani collaborando con un operatore sanitario. Il tuo medico è la persona più adatta a parlare per guidarti in questo o indirizzarti a uno specialista.
Le convulsioni non sono una condizione neurologica rara. Circa l’11% delle persone avrà una crisi epilettica ad un certo punto della propria vita, ma la maggior parte ne avrà solo una, e spesso per un motivo specifico. Ciò significa che l’unico attacco non sarà mai più un problema. Le persone che hanno più di una crisi senza una ragione specifica di fondo soffrono di epilessia. Sebbene l’epilessia sia spesso una condizione spaventosa, ci sono modi per trattarla. Con il trattamento, molte persone con epilessia possono vivere una vita felice e appagante.
In conclusione, le convulsioni sono episodi improvvisi di attività elettrica anormale nel cervello che possono causare movimenti involontari, perdita di coscienza e cambiamenti comportamentali. Le cause possono essere varie, tra cui lesioni cerebrali, disturbi genetici o malattie come l’epilessia. I sintomi possono variare da persona a persona, ma spesso includono tremori, spasmi muscolari e perdita di coscienza. Ci sono diversi tipi di convulsioni, ognuno con caratteristiche specifiche. È importante consultare un medico se si sospetta di avere convulsioni per una corretta diagnosi e trattamento.
Potresti essere interessato:
Quando può il tuo bambino avere il latte di mucca?
Quando è il momento giusto per provare ad avere un altro bambino?
Esercizi per l’artrite per alleviare il dolore articolare
Perché gli ictus sono in aumento tra i giovani?
Perché i test COVID-19 sono inattivi e cosa significa
Perché l’urina di mio figlio va dappertutto?
Perché alcune persone dormono con gli occhi aperti?
Un vaccino contro il COVID-19 ti farà scomparire il ciclo?